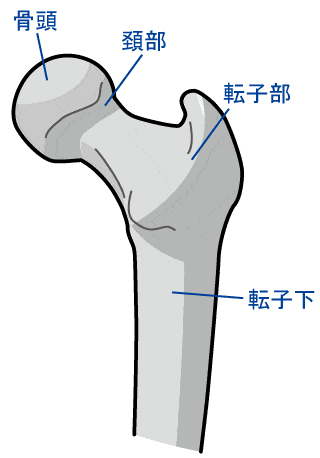
大腿骨近位部とは大腿骨の骨頭、頚部、転子部を含む部位です。多くの場合、大腿骨近位部骨折は頚部と転子部でおこり、頚部骨折と転子部骨折に分類されます。
大腿骨近位部骨折は骨粗しょう症の高齢女性に多く見られ、からだを動かすことが困難になるため寝たきりや要介護になるリスクの高い骨折です。
大腿骨近位部骨折の原因・なりやすい方・症状
大腿骨近位部骨折の原因はおもに転倒です。
高齢者の場合、立った状態から尻もちをつくような軽微な外力が加わる転倒でも、大腿骨近位部が骨折する可能性があります。
とくに、骨粗しょう症との関連で圧倒的に高齢女性に患者様が多く、一般的に高齢者でも若い方は頚部骨折が多く、より高齢な方に転子部骨折が多く見られます。
骨折すると股関節部(脚の付け根)が強く痛み、多くのケースで立つことや歩くことができなくなるため、患者様は救急車やご家族に連れられて病院を訪れます。
大腿骨近位部骨折の検査と診断
問診において、「いつ受傷したか、どのように受傷したか、どこがどれほど痛むか」を丁寧に伺います。
つぎの大腿骨近位部骨折の検査ではレントゲン(X線)とCTで骨折部を撮影します。
撮影された画像を元に骨折部の状態と転位(ずれ)の程度を判別したうえで、頚部骨折と転子部骨折それぞれに病態を分類します。
頚部骨折と転子部骨折ともに、分類されたステージやタイプにより手術法が選択されます。
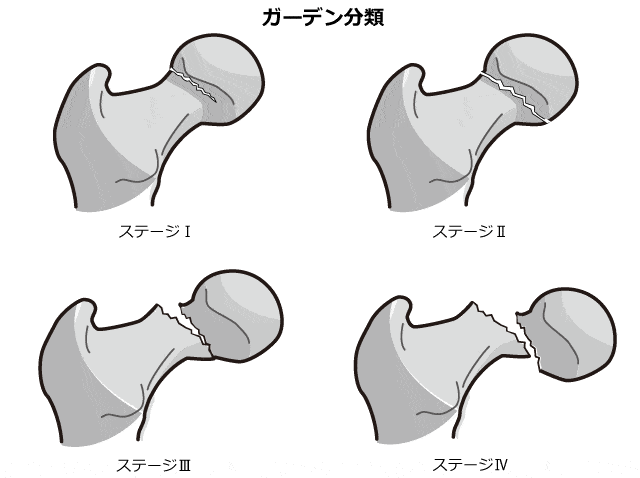
大腿骨頚部骨折のガーデン分類について
ガーデン(Garden)分類は頚部骨折を評価する分類の1つ。レントゲン(X線)で正面画像を撮影して、骨折部の状態と転位(ずれ)の程度によりステージⅠ~Ⅳに分類されます。
頚部内側に走る内側大腿回旋動脈が損傷していると、上部にある骨頭には血流が供給されずに骨頭が壊死する可能性があります。
転位の程度で内側大腿回旋動脈の損傷程度を判断し、それに応じて骨接合術か人工骨頭置換術のどちらかを選択します。
- ステージⅠ:不完全骨折。頚部内側は損傷がない状態。
- ステージⅡ:転位のない完全骨折。骨折部の上下がはまっている状態。
- ステージⅢ:部分的に転位が回転した状態の完全骨折。内側大腿回旋動脈に連続性がある。
- ステージⅣ:完全に転位した完全骨折。内側大腿回旋動脈が断裂している。
転子部骨折のエバンス分類について
エバンス(Evans)分類は転子部骨折を評価する分類の1つ。レントゲン(X線)で正面画像を撮影して、転子部がどのように骨折しているかで分類されます。
ずれている部位を元の正常な位置に戻せる可能性と二次的にずれが生じる危険性についての目安となります。
大腿骨近位部骨折の治療
大腿骨近位部の治療の目的は、骨折により「立つ・歩く」ができなくなっている患者様を、手術により早くリハビリができる状態にすることです。
早期のリハビリが寝たきりや要介護を防ぐことにつながります。
頚部骨折と転子部骨折、また分類されたステージやタイプにより手術法は異なります
大腿骨頚部骨折の手術は骨接合術か人工骨頭置換術
頚部骨折の手術法は転位による内側大腿回旋動脈の損傷程度、つまり検査にて分類されたステージにより骨接合術か人工骨頭置換術のどちらかを選択します。
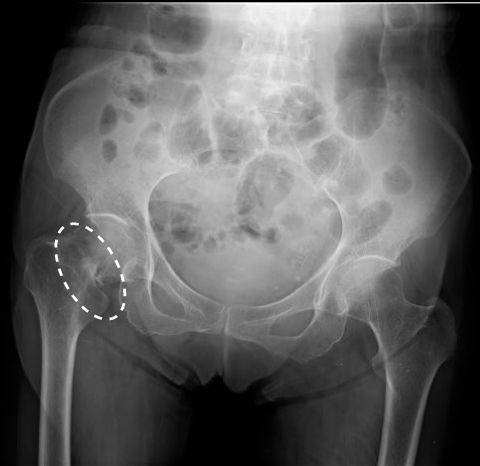
ガーデン分類ステージⅠ・Ⅱの転位がない状態ならば、骨接合術を選択します。2本のピンで骨折部を接合し癒合させます。
骨癒合すれば血液循環が回復して骨頭壊死リスクの低減が期待できます。
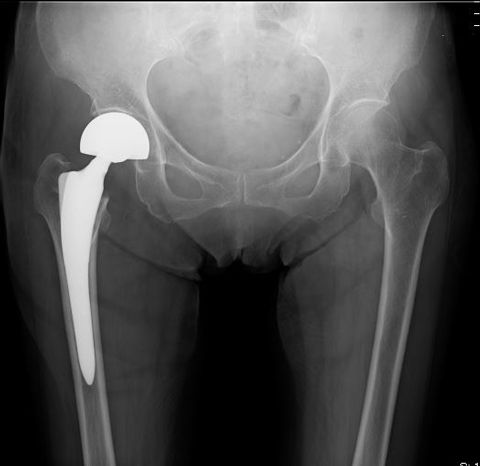
ガーデン分類ステージⅢ・Ⅳの転位がある状態ならば、人工骨頭置換術を選択します。転位により内側大腿回旋動脈が破綻していれば、骨接合術では骨頭が壊死する可能性があります。
人工骨頭置換術は折れている頚部から骨頭ごと取り除きます。そして金属、セラミックやプラスチックなどでできた人工骨頭に置きかえてしまえば、骨頭壊死リスクそのものがなくなります。
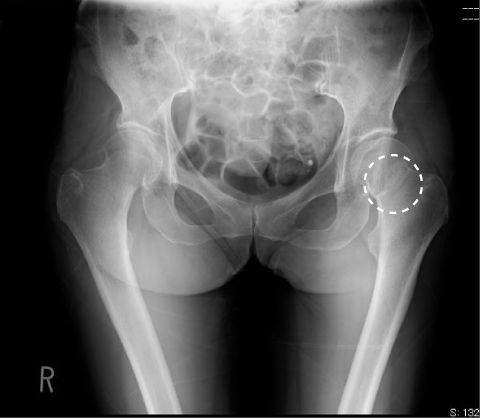
頚部骨折ステージⅠ・Ⅱの骨接合術
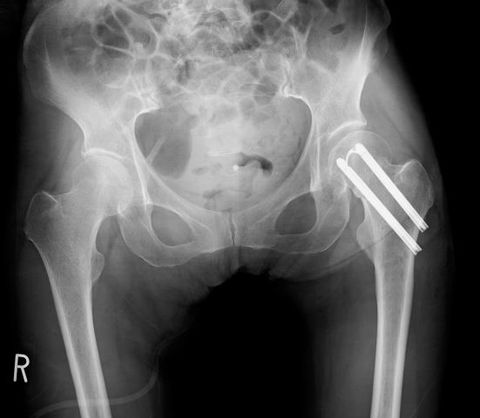
頚部骨折ステージⅢ・Ⅳの人工骨頭置換術
転子部骨折の手術は髄内釘固定術=ガンマネイル
高齢の患者様が多い城内病院では、大腿骨近位部骨折のうち、転子部骨折の症例が約8割を占めます。
転子部骨折は早期に適切な手術を行えば、骨癒合しやすく骨頭壊死もほとんど起こりません。
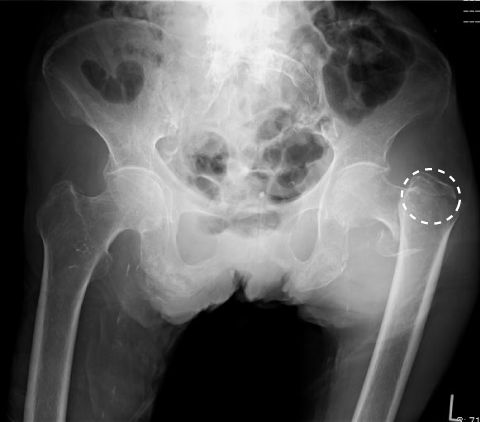
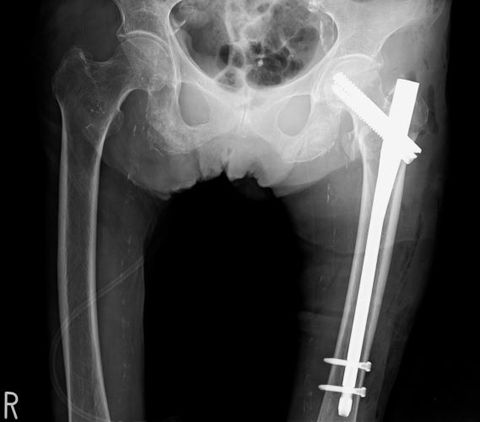
転子部骨折は、基本的に骨接合術の髄内釘固定術=ガンマネイルを選択します。
髄内釘固定術は文字通り骨の中に支柱を入れてピンで固定することで骨折部を癒合させます。
ガンマネイルとは骨に入れる内固定剤の形がγ(ガンマ)型になるためです。
転子部骨折の髄内釘固定術=ガンマネイル
術後のリハビリは再度転倒して骨折しないため
大腿骨近位部骨折のリハビリの目標は、再度転倒して骨折しないための歩行能力の獲得と自立した生活を送る能力の回復です。
寝たきりや要介護状態を防ぐためには、手術後早期にリハビリを開始することが重要です。
(関連リンク)
大腿骨頚部骨折のリハビリテーション 60代女性の場合を詳しく紹介します
大腿骨近位部を骨折しないための3つの方法とは?
高齢者にとって大腿骨近位部骨折は、寝たきりや要介護になると健康寿命に関わるダメージの大きい病気です。
しかし、骨粗しょう症の治療、ロコモの改善、日常生活工夫の3つの方法で骨折のリスクを大幅に低減できます。
骨折しないためには骨粗しょう症治療が最重要
骨粗しょう症は高齢者の骨折に最も関連がある病気です。とくに骨粗しょう症になりやすい高齢女性は、尻もちをついただけでも大腿骨近位部を骨折してしまいます。
50代以降の方は、年に1回程度病院で定期的に検査を受けて自分の骨強度の状態を把握することが重要です。
骨粗しょう症と診断されたらは、医師の指導のもとで薬物治療を中心に食事療法や運動療法を継続して行いましょう。
(関連リンク)
- 骨粗しょう症 (1) 高齢者にとって危険な病気の理由
- 骨粗しょう症 (2) 定期的に検査・診断・治療を受けることの重要性
- 骨粗しょう症 (3) あなたの「健康寿命」のために、転倒しないことが大切
- 高齢者に多い骨脆弱性骨折について
ロコモを改善して転倒予防
ロコモティブシンドローム(運動器症候群、以下ロコモ)とは、加齢による筋力低下や病気などで運動機能が衰えて移動能力が低下した状態です。
ロコモが進行して筋力や移動能力が低下すると、転倒リスクが高まり大腿骨近位部骨折につながります。
ロコモは、習慣的に運動することで運動器機能を維持・向上させることが可能です。 また、高齢者は食が細くなり栄養不足になると、骨や筋肉の量が減りロコモになりがちです。食生活の改善もまた大切です。
(関連リンク)
ロコモ対策で健康寿命を延ばしましょう
ロコモティブシンドロームを運動と食生活で予防しましょう
日常生活工夫で転倒しないことが骨折予防
骨折しないためには転倒しないことも重要な予防策です。
高齢者は筋力低下や移動能力が低下している可能性があります。日常生活において転倒しないために工夫するだけでも、転倒リスクを軽減でき骨折を予防できます。
ロコモの改善とともに、家庭において電源コードをまとめるなどの整理整頓、段差をなくすリフォームで住環境を整備するなど転倒しないように生活を工夫しましょう。
(関連リンク)
高齢者が転倒しないために 注意すべきことと3つの転倒予防運動